膀胱がんとは?
膀胱の内側の粘膜に発生する悪性腫瘍
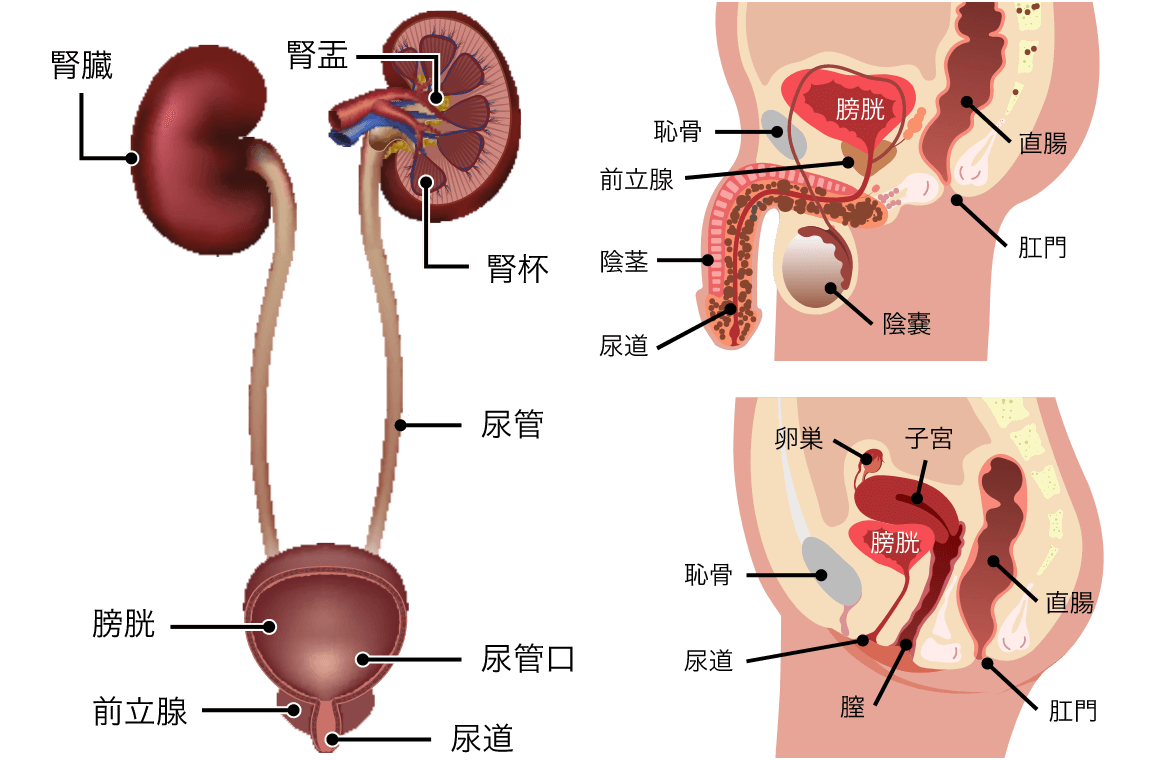
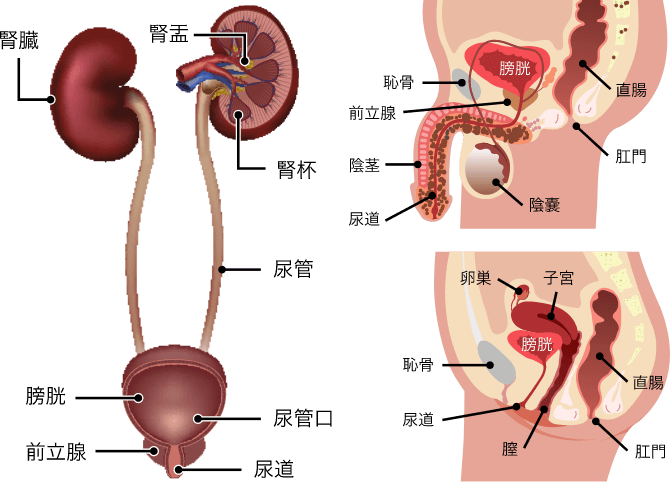
膀胱は、おへその下、下腹部に位置し、腎臓で作られた尿をためる臓器です。膀胱の内側にある、尿路上皮と呼ばれる粘膜から発生した悪性腫瘍のことを、膀胱がんといいます。年間、人口10万人あたり約15人が膀胱がんと診断され、50歳以上、男性の方に多く発生すると言われています。自覚症状としては、肉眼的血尿でみつかることが最も多いため、血尿をみとめた際は、膀胱がんの鑑別が必要となります。 膀胱がんの原因は未だにはっきりとはわかっていませんが、喫煙者の方に膀胱がんが発生しやすいことは分かっており、喫煙者は非喫煙者に比較して2~4倍、膀胱癌の発症リスクを高めるとされています。その他、特殊な染料(ナフチルアミン、ベンチジンなど)への職業性曝露も原因と言われています。
膀胱がんの症状について
目視でわかる、
血尿があればすぐ専門医に相談
膀胱がんは症状が軽くても早
期とは限りません。
血尿の約20%は膀胱がんと
診断されています。
-

血尿(赤色・茶色)
-

排尿痛・下腹部の痛み
-

背中の鈍痛(背部痛)
初発症状のほとんどが目で見える血尿で、初期には間隔をおいて繰り返し起こりますが、進行すると持続するようになります。
はじめはまったく他の症状がなく血尿だけでる(無症候性肉眼的血尿)のが特徴で、無症候性肉眼的血尿をみとめた患者さんの約20%が膀胱がんと診断されると言われています。赤い尿が出た場合は早めに受診してください。
細菌感染が加わったり、進行がんになると頻尿や排尿時痛を伴うようになります。
膀胱がんの検査方法について
尿検査から膀胱鏡や尿細胞診、
超音波(エコー)や
CTなどの精密検査まで
膀胱がんの主な検査
尿検査 (尿定性、尿沈渣)
血尿や感染症の有無を調べます。
尿細胞診
尿の中の細胞を顕微鏡で調べ、尿の中に“がん細胞”がいないか調べます。結果は1~5段階に分かれており、1,2の場合陰性(明らかながん細胞無し)、4,5が陽性(がん細胞が存在する可能性が高い)、3が偽陽性(良悪性判定困難)となります。
尿細胞診ですべての膀胱がんの診断がつくわけではありませんが、悪性度の高い(つまり進行が早い悪いがん)腫瘍の診断にはとても有用です(陽性率70%、特に上皮内癌の場合80-90%の陽性率)。一方、悪性度の低いがんの場合、陽性率は20%程度で高くありません。尿細胞診で陽性になった場合、膀胱を含めた尿路のどこかに、がんが存在している可能性が高いと判断します。
腹部超音波検査(腹部エコー)
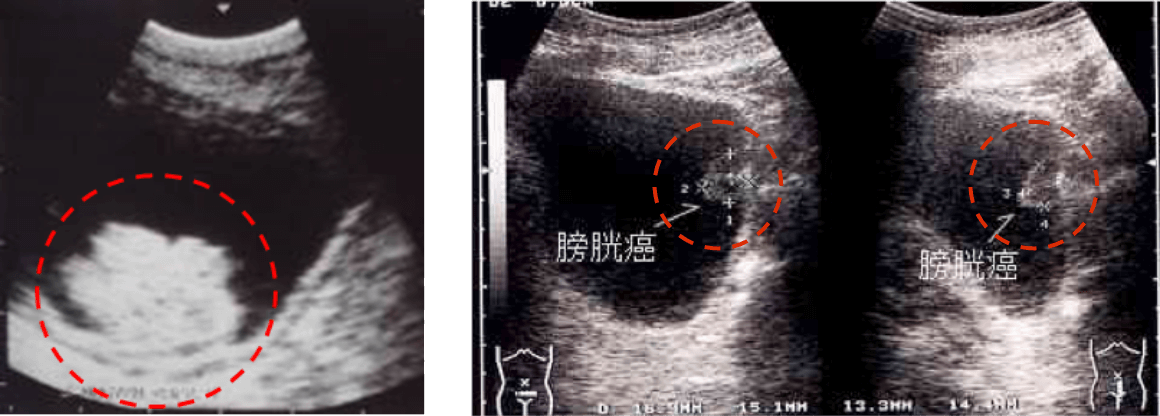
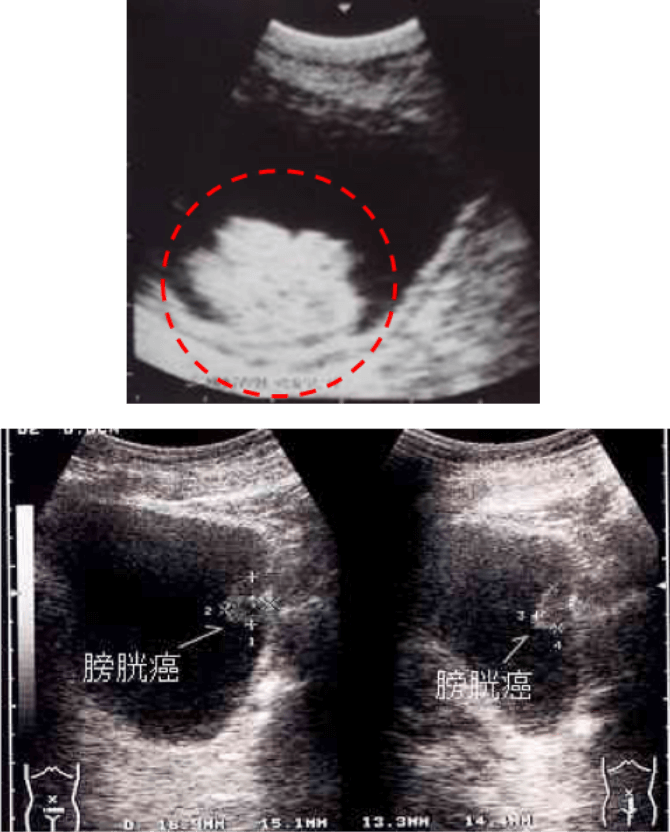
X線を使わず痛みを伴わないので健康診断や、外来での初期検査でよく行われます。膀胱内に突出するような腫瘍であれば超音波検査で診断できますが、時に膀胱結石や血塊などとの鑑別が困難なことがあります。また膀胱の表面を這うように広がる上皮内癌は診断が困難です。尿管に腫瘍がある場合に尿の通り道が閉塞し腎臓が腫れる水腎症も診断できます。
CT検査
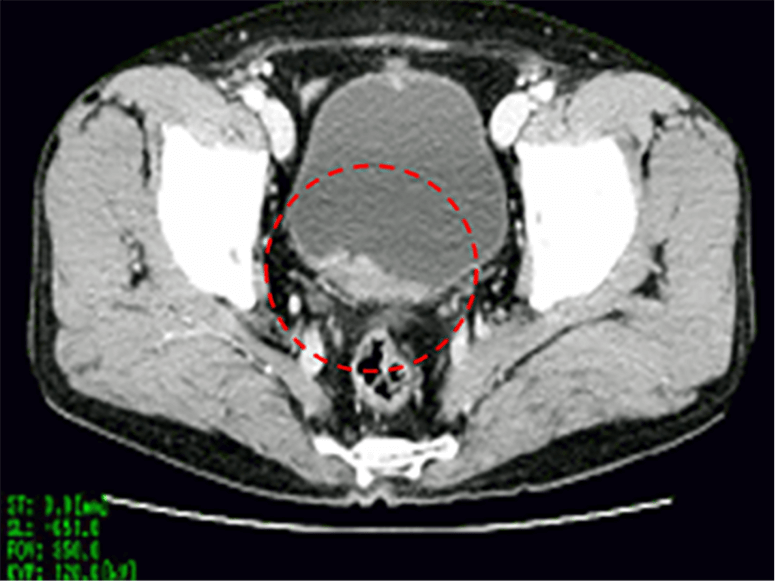
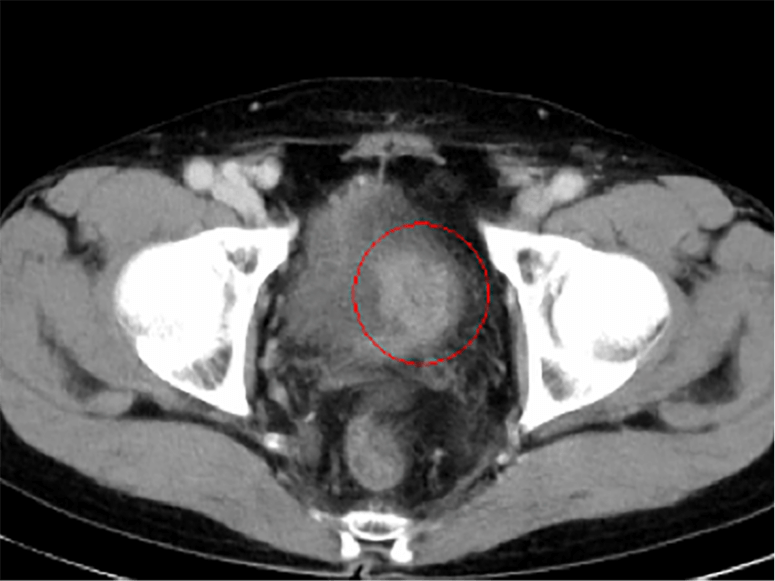
水腎症の有無や腎盂・尿管腫瘍の合併の有無を調べることができます。また膀胱がんのリンパ節、肺、肝臓などへの転移の有無も調べることができます。腫瘍の浸達度(膀胱筋層への浸潤の有無)を調べる意義もありますが、深達度の診断にはMRIの方が優れています。
CT-Urography
(シーティーウログラフィー)
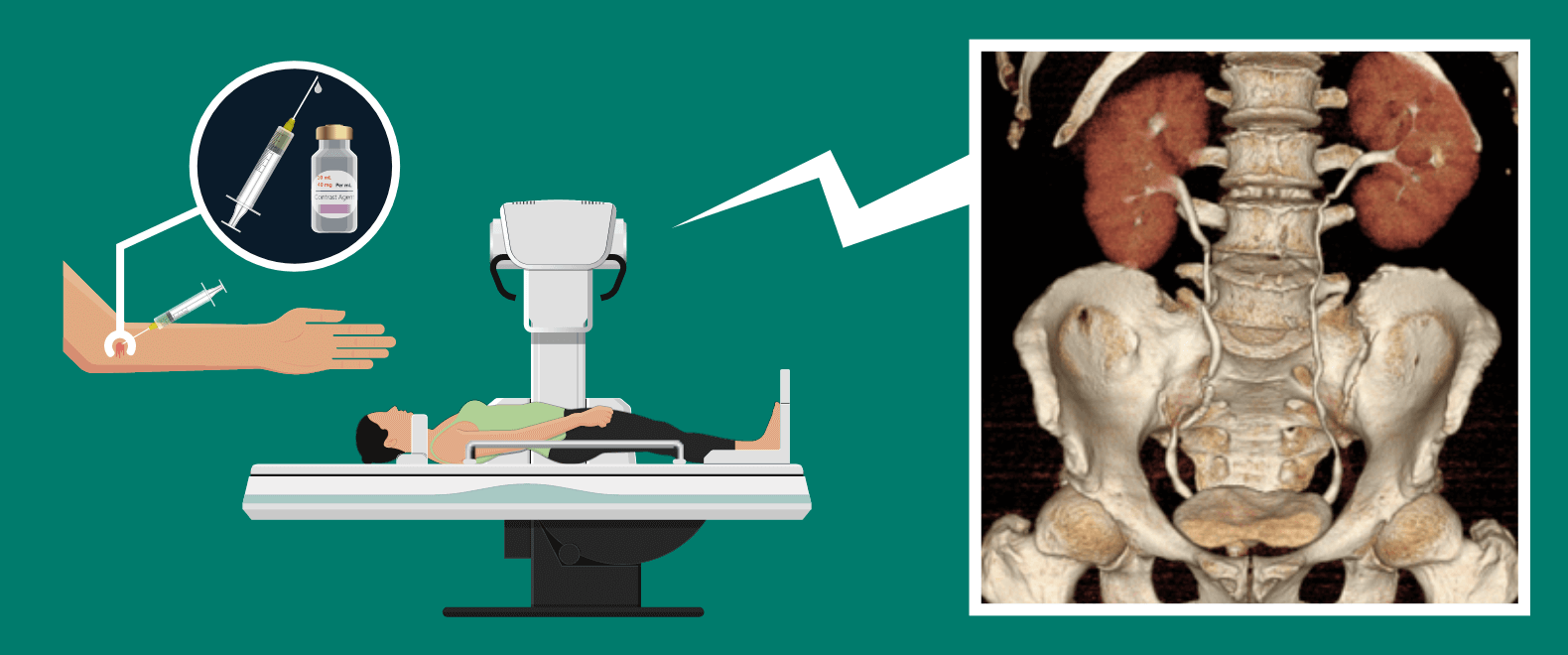
最近は造影剤を使用したCT-Urography (シーティーウログラフィー)という検査を行い、尿の通り道をより詳細に調べることがあります。
CT-Urographyは特に上部尿路(腎盂, 腎杯, 尿管)の病変の有無の検索に有用です。
MRI検査
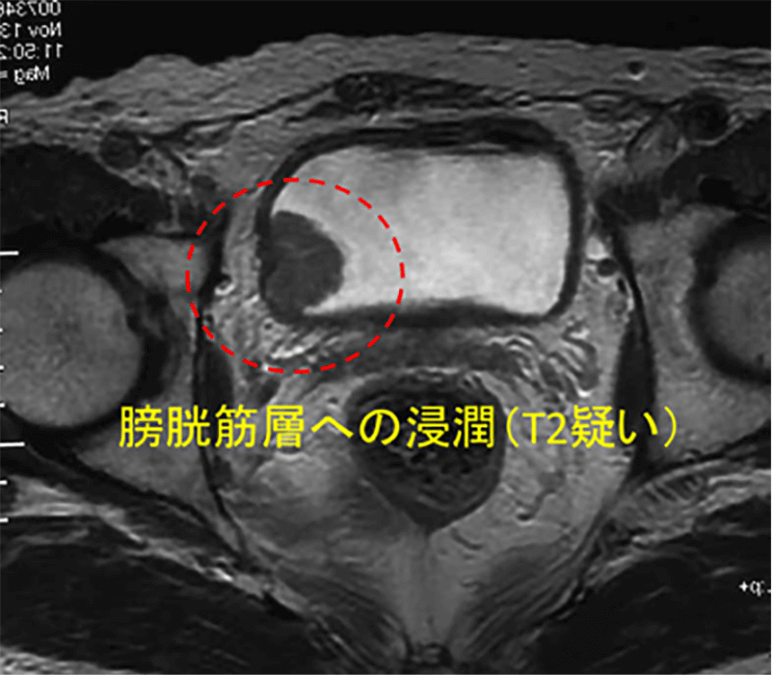
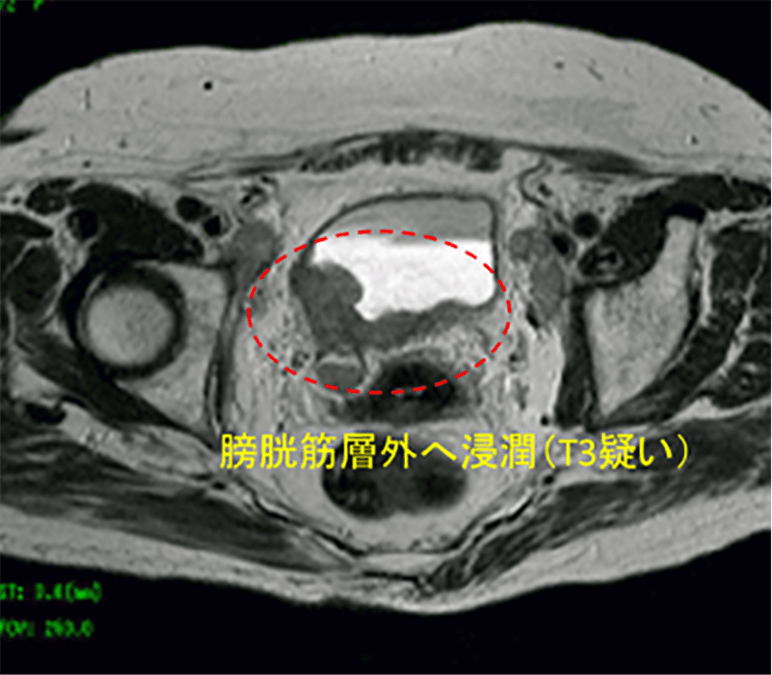
膀胱がんの深達度(病巣の深さ)を調べる目的で行われます。深達度診断では現在もっとも優れている検査です。MRIのT2強調画像という撮影方法で、膀胱内の尿は白く、膀胱の筋肉は黒く見えます(写真)。
X線を使用しないため身体への負担はありませんが、体内に金属(ペースメーカーや脳のクリップ、整形外科手術後の人工物、入れ墨など)が入っていたり、狭いところが苦手な(閉所恐怖症)患者さんは行えない可能性があります。
膀胱鏡検査(内視鏡検査)
膀胱腫瘍の存在を確認するための、最も確実で大切な検査です。たいていは局所麻酔のゼリーを尿道から注入し行われますが、やわらかい内視鏡(軟性鏡)を用いていますのでさほど苦痛もなく受けることができます。 ただし、検査後に時に血尿や排尿痛、発熱などが起こることがあります。症状の無い無症候性肉眼的血尿で受診した患者さんには、受診日当日に行わせていただく可能性があります。
膀胱鏡検査でわかること
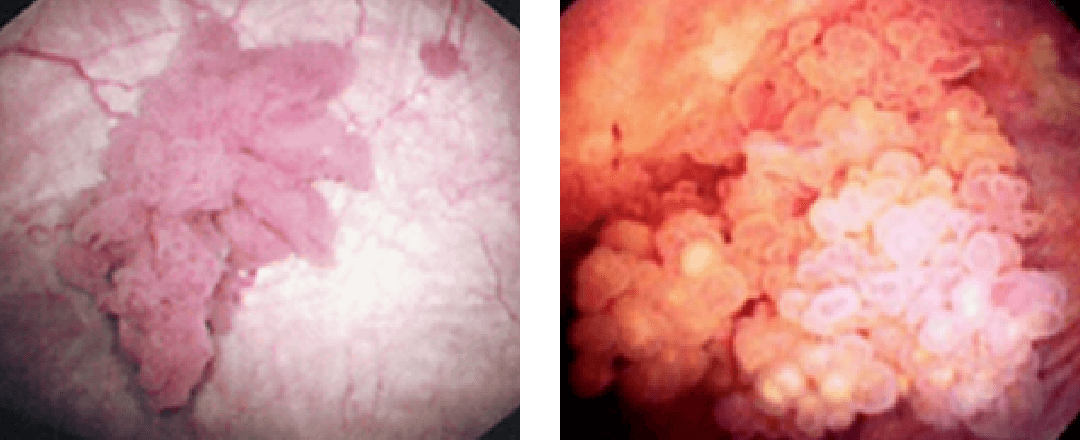
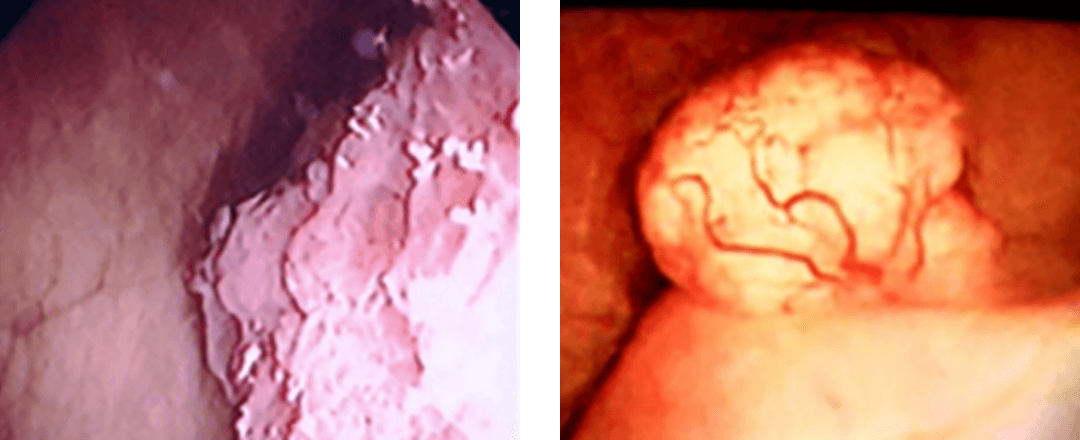
膀胱鏡検査では腫瘍が発生している場所や数ばかりではなく、形状や大きさなどから悪性の度合いも知ることができます。
一般的に表在性膀胱がん(非浸潤性膀胱がん:膀胱の粘膜、粘膜下層にとどまるもの)の場合、乳頭状(花キャベツのような)の見た目で、根元に茎があることが多いです。一方、浸潤性膀胱がん(膀胱の筋層まで浸潤したもの)の場合、非乳頭状(ゴツゴツとして広がるような)で茎がない(無茎性)のものが多くなります。もちろん、腫瘍の見た目だけでどの程度浸潤しているかは確実にはわかりませんが、その後の治療(特に経尿道的切除術を行う際)方法などを決定するうえで、大切な所見になります。
膀胱がんの診断方法について
膀胱がんの進行状況の度合いを
病期(ステージ)に分類
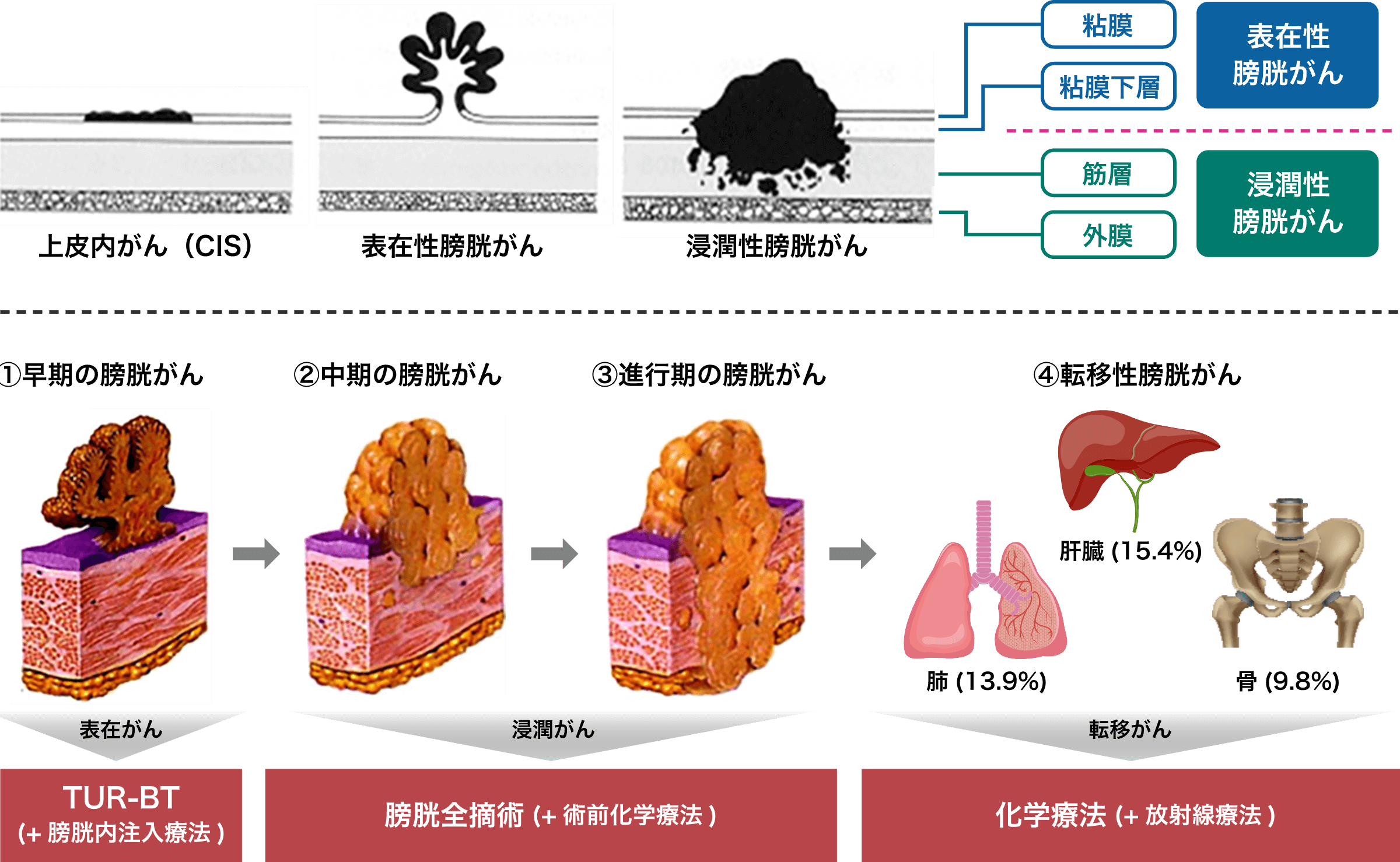
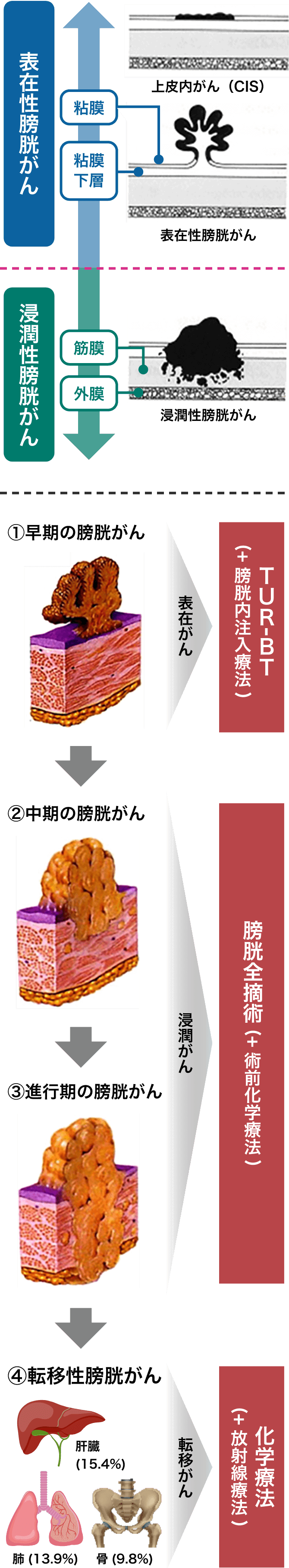
膀胱がんの大部分は膀胱の内面をおおっている尿路上皮という粘膜から発生する尿路上皮がんです。
できたばかりの早期には粘膜内にとどまっていますが、進行するとともに粘膜下層、筋層、外膜、膀胱外(周囲組織、前立腺、子宮など)へと浸潤していき、さらにリンパ節、肺、肝などへ遠隔転移を起こしていきます。この進行の度合いを病期(ステージ)といいます。
病期はTNM方式が世界的な基準になっています。Tは膀胱がんの深さ(深達度)、Nはリンパ節転移の有無、Mは肺・肝臓・骨などへの遠隔転移の有無を指します。
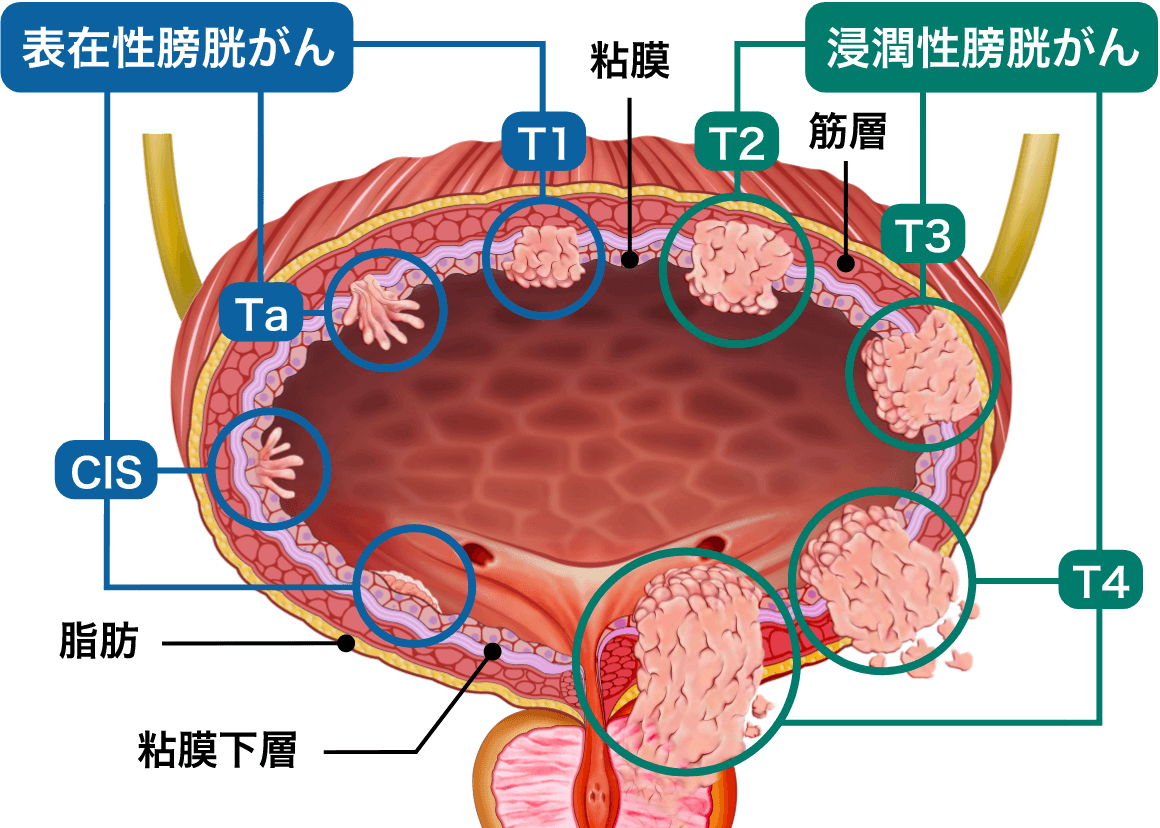
Tステージである膀胱がんの深達度(病巣の深さ)は、経尿道的膀胱腫瘍切除術の病理結果により、CIS(上皮内がん)、Ta、T1、T2、T3、T4と分類されます。そして、がんが粘膜から粘膜下層にとどまっているCIS、Ta、T1を「表在性がん」、筋層に及んでいるT2以上を「浸潤性がん」に大きく二分し、治療法が検討されます。
TNM方式のT2a(膀胱の壁の浅い表層のがん)までは転移が少なく、手術による治癒率が高いのですが、T2b(膀胱の壁の深層へ浸潤)以上になると転移が多くなるので完治困難になることが少なくありません。 したがって、病期をできるだけ正確に知ることが治療法を選択するうえで必要です。
膀胱がんの治療方法について
治療方法の選択には
病期診断と悪性度が重要
膀胱がんの深達度(病巣の深さ)による治療方法の選択
早期がんでは予後は良好で
膀胱機能の温存も可能
経尿道的膀胱腫瘍切除術
(Trans-urethral resection of bladder tumor: TUR-BT)
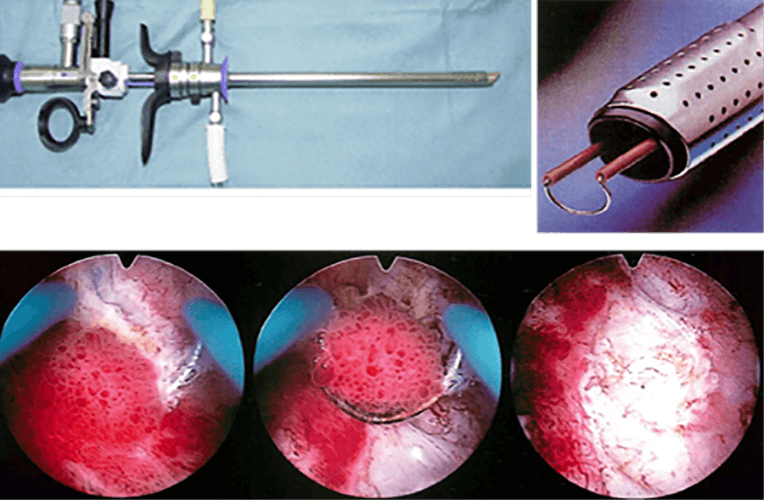
癌の浸達度(深さ)は画像所見では確実ではありません。膀胱腫瘍と診断された場合、腫瘍の深達度診断(膀胱がんが表在性なのか、筋層まで浸潤しているのか), 組織型の確認, 悪性度(Grade)を確認するために腫瘍を切除, 採取し病理組織学的に診断するため経尿道的膀胱腫瘍切除術(TUR-BT)を行います。下半身麻酔あるいは全身麻酔で手術用内視鏡を膀胱内に入れ、高周波電流を用いて、がんを周囲組織を含めて削りとってしまう方法です。もし根の浅い表在性のがんであればTUR-BTで完治できる可能性が高いですが、筋肉まで浸潤する浸潤性のがんであれば、完全に切除することは困難です。この手術は診断と治療を兼ねてほぼ全例に行われます。入院期間は約1週間です。
表在性膀胱がんの治療について
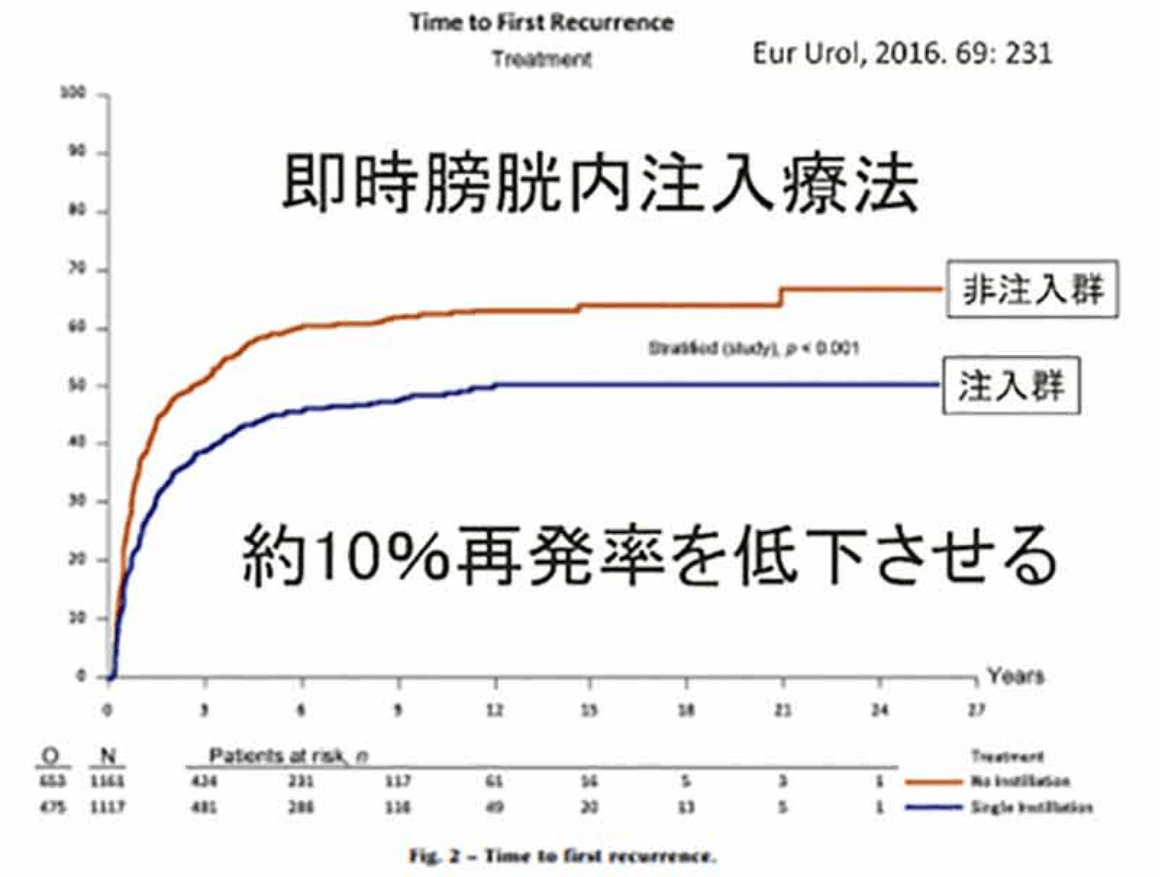
表在性の膀胱がんであれば、TUR-BTで腫瘍を完全に切除することで完治を期待できます。比較的短期間の入院で、さして苦痛もなくこの手術を受けられますが、再発を起こしやすいのが膀胱がんの特徴です。TUR-BTで腫瘍を削り取ったとしても、表在性膀胱がんのうち50%前後は2年以内に再発し、また再発を繰り返す間に20%は浸潤性がんへ移行してしまうことがわかっています。その対策として、TUR‐BT直後に抗がん剤の膀胱内注入を行うことで再発を減らすことが期待できます。(即時膀胱内注入療法: 日本泌尿器学会膀胱癌診療ガイドライン 推奨グレードA)⇒当院ではMMC(マイトマイシンC)と呼ばれる抗がん剤の即時膀胱内注入療法をおこなっています。ただし、即時膀胱内注入療法を行っても、発率の低下は10%程度です。
また手術の病理結果を確認したあとに(TUR-BT後4~6週間後が目安)再発予防として抗がん剤やBCG(ウシの結核菌)の膀胱内注入療法を行うことがあります。これらの膀胱内注入治療は外来で週1回、合計6~8回行いますが、維持療法として以降も注入療法を3か月毎に行っていく場合があります。
病理結果で上皮内がん(CIS)と診断された場合、TURBTでの完治は困難ですが、BCGの膀胱内注入療法を行うことで高率の治癒率(90%程度)が期待できます。BCG膀胱内注入療法は安全な治療ですが、時に血尿、頻尿、排尿時痛などの膀胱炎様症状や、発熱、関節痛、膀胱の萎縮などの副作用が出ることがあります。週1回副作用の程度を確認させていただきながら、何回行うか決めていきます。
膀胱がんに対する5-アミノレブリン酸 (5-ALA)を用いた
光線力学診断(PDD) (ALA-PDD)
近年、膀胱がんの手術の際に、これまでの内視鏡では確認することが難しかった小さながんや平坦ながんを、手術前に5-アミノレブリン酸を服用していただき、特殊な光を発する膀胱鏡を用いることでがんを赤色に蛍光発光させ、より確実にがんを診断する技術が用いられるようになってきました。東京国際大堀病院ではこの技術を導入し、TUR-BTの際に光線力学診断を用いることで、より確実にがんを切除し、できる限り再発を減らすことを目指しています(すべての表在性膀胱がんの患者さんに行うわけではありません)。この光線力学診断を行う際には、副作用(光線過敏症など)を無くすため、術後2日間、直射日光を避けていただくことなどの対応が必要になります。
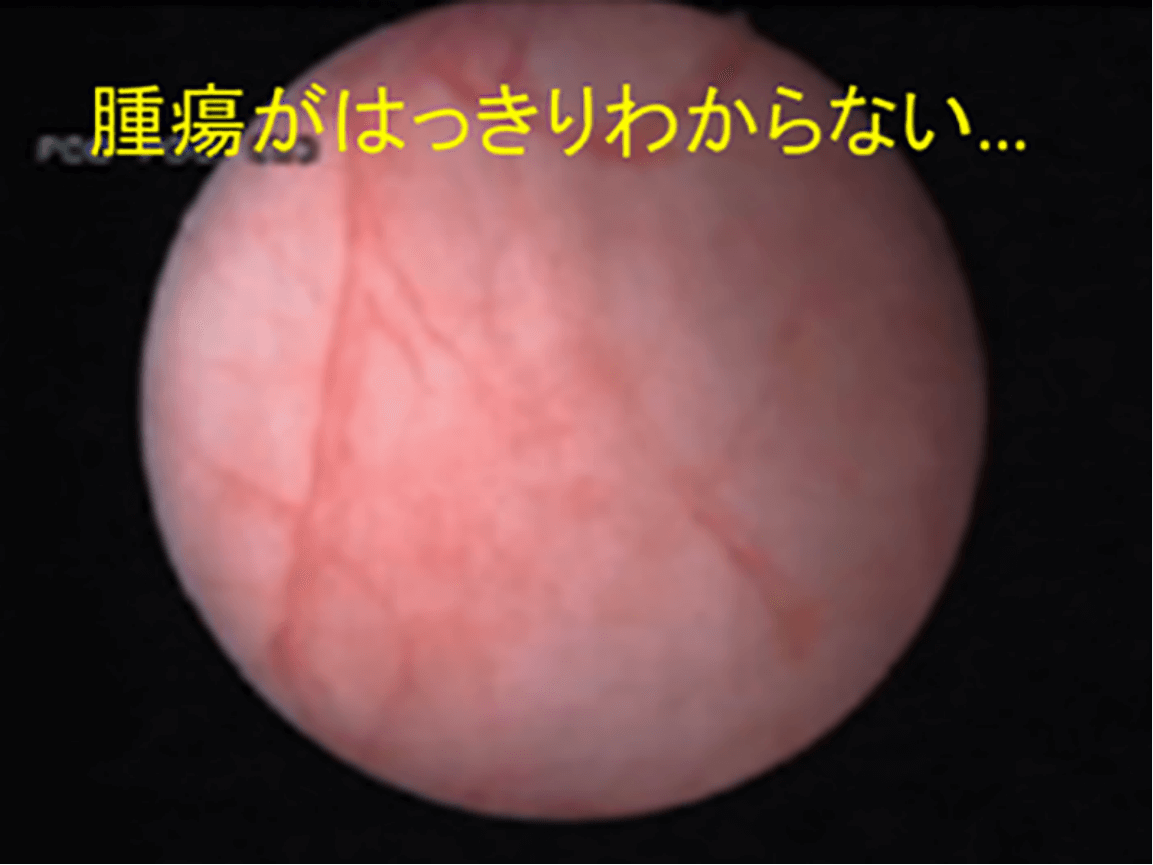
(白色光)
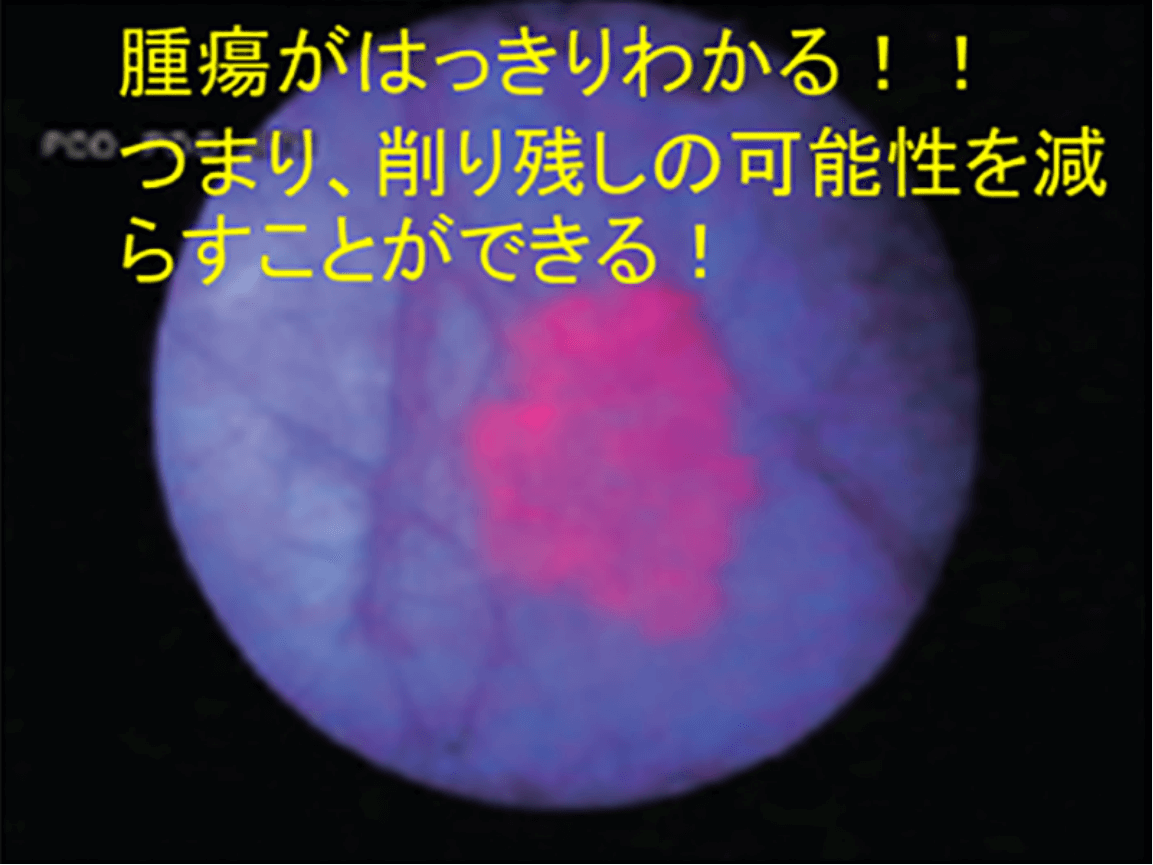
TURBT
表在性膀胱がんの予後は、がんの悪性度と進行度によって違いがありますが、経尿道的切除術で治療した場合には、約80%以上の治癒率が得られています。ただし、膀胱内注入療法などの治療を行い治癒したとしても再発率は20~30%とされています。したがって、尿検査・尿細胞診・膀胱鏡検査などで定期的に経過観察し、再発を早期に発見することがとても重要です。通常これらの検査は、最初の2年間は3ヶ月毎、3年目は6ヶ月毎、以降1年毎に行っていきます。再発を認めた場合は再度、経尿道的切除術を行うことになります。
TURBTについてはこちら
浸潤性膀胱がんの治療
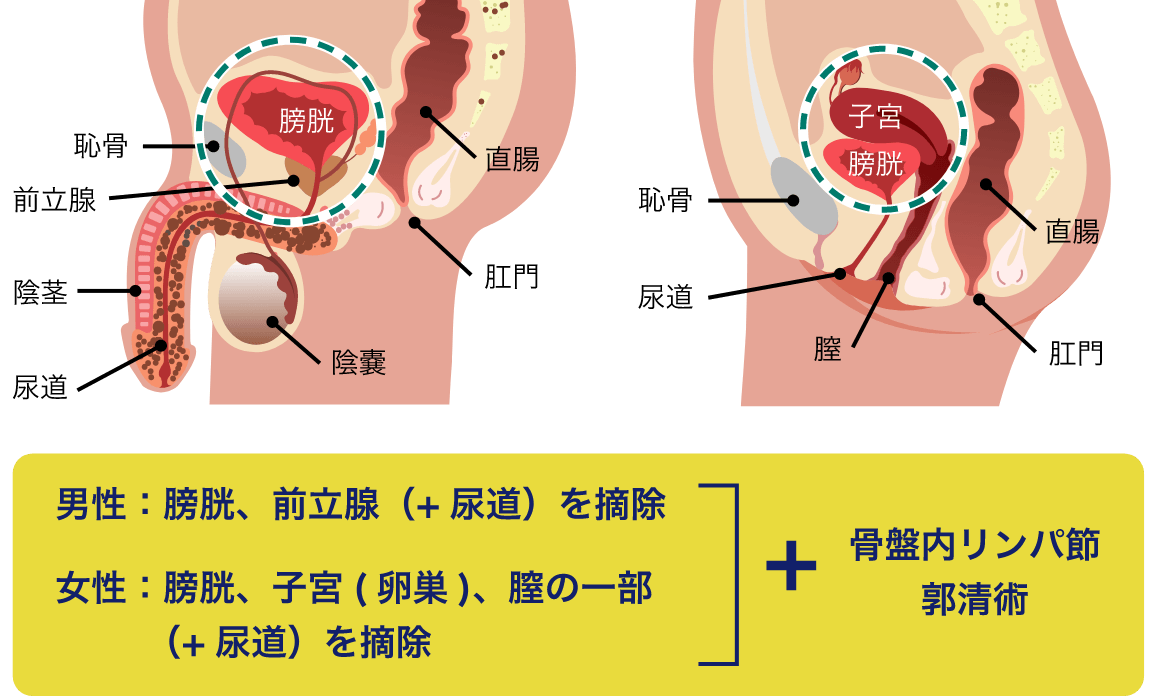
TUR‐BTおよびMRIなどの画像検査で浸潤性膀胱がんと診断された場合、あるいはBCG抵抗性(効かない)の上皮内がん(CIS)に対しては膀胱全摘除術+骨盤内リンパ節郭清術が標準治療になります。
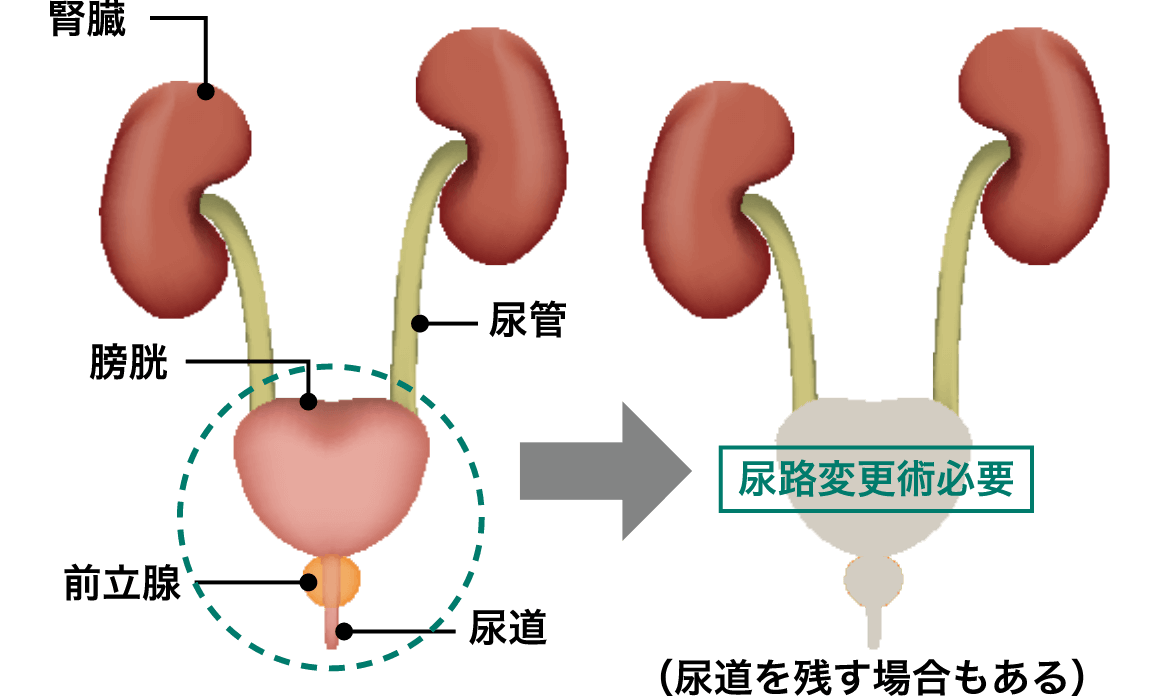
男性では膀胱だけでなく、前立腺、精嚢、尿道(最近は温存する場合もあります)を、女性では膀胱、子宮(卵巣)、膣の一部を一緒に摘出するのが一般的です(がんの場所や拡がりによって子宮、卵巣を温存できる場合もあります)。
膀胱尿道全摘除術
手術方法は開腹での膀胱全摘術が一般的ですが、最近は腹腔鏡を用いた腹腔鏡下膀胱全摘除術あるいはロボット支援下膀胱全摘除術も保険診療で可能になり、行っている施設も増えています。当院ではこれまで腹腔鏡下膀胱全摘除術を行ってきましたが、このたびロボット支援下膀胱全摘除術(RARC)を導入しました。ロボットを使用した膀胱全摘除術ののメリットは、腹腔鏡下手術同様に開腹手術と比較して傷が小さく、出血量が少なく、患者さんへの負担が少ない点で、腹腔鏡下手術と比較し、さらに繊細な手術が可能です。 近年は浸潤性膀胱がんに対して膀胱全摘除術を行う前に、抗がん剤治療(術前補助化学療法)を行うことが推奨されています。進行した膀胱がんの場合には、膀胱全摘除術を行っても治癒率は約30~50%と必ずしも高くありませんが、膀胱全摘除術は大切な治療方法のひとつで、病期や悪性度が悪かったり、ひどい血尿のコントロールが必要なときにも行われます。 また、手術後に化学療法を追加することが予後を改善する可能性もあります(術後補助化学療法)。
ロボット支援下根治的膀胱全摘除術(RARC : Robot-Assisted Radical Cystectomy)
当院でおこなったロボット支援下膀胱全摘術の術後写真
 ①ロボット支援膀胱全摘術+代用膀胱造設術
①ロボット支援膀胱全摘術+代用膀胱造設術当院で手術後約1ヶ月
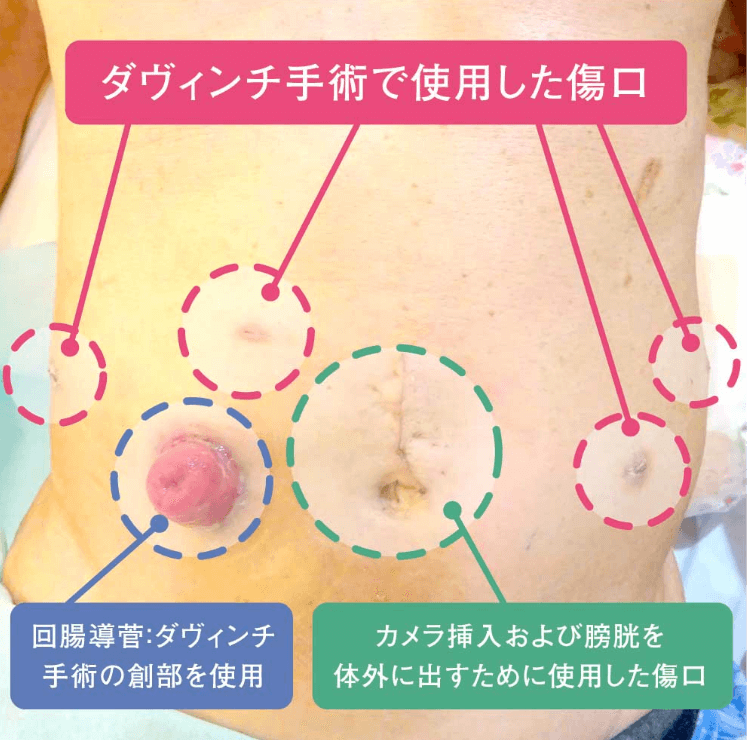 ②ロボット支援膀胱全摘術+回腸導管造設術
②ロボット支援膀胱全摘術+回腸導管造設術当院で手術後約3週間
写真①の患者さんは尿路変更術に「代用膀胱造設術」を選択したため、尿を出すストーマがありません(尿路変更術に関して詳しくはこちら)。従来の開腹手術ではお腹に大きな傷がつくため、強い痛み、創部感染、術後回復遅延が問題点でした。当院では傷口が最小限になるよう、手術方法を工夫し実施しています。患者さんの術後の回復が早く、明らかに昔と較べて患者さんが元気なのを実感しています。
東京国際大堀病院ではロボット支援下膀胱全摘除術(RARC)を積極的に行っています。身体に大きな傷を入れることなく、回腸導管造設術、代用膀胱造設術などの尿路変更術も実施しています。これからも負担が少なく、安全で正確な膀胱がんに対する治療を目指していきます。
ロボット支援下根治的
膀胱全摘除術における参考文献
- 1.ロボット支援根治的膀胱全摘除術の経験: 権藤立男ら 泌尿器外科 24巻6号 Page1015-1021(2011年)
- 2.ロボット支援腹腔鏡下膀胱全摘除術の手術成績: 権藤立男ら 第25回日本泌尿器内視鏡・ロボティクス学会 (2011年)
- 3.Robotic versus open radical cystectomy: prospective comparison of perioperative and pathologic outcomes in Japan. Gondo T et al. Jpn J Clin Oncol. 2012 Jul;42(7):625-31.
- 4.ロボット支援下膀胱全摘除術・尿路変向術の安全な導入と手術手技: ロボット支援下膀胱全摘術の安全な導入と周術期治療成績: 権藤立男第83回日本泌尿器科学会東部総会 ワークショップ (2018年)
- 5.ロボット支援下膀胱全摘術の安全な導入と周術期治療成績: 権藤立男ら 泌尿器外科 (0914-6180)32巻臨増 Page719-720(2019.06)
- 6.Peri-operative efficacy and long-term survival benefit of robotic-assisted radical cystectomy in septuagenarian patients compared with younger patients: a nationwide multi-institutional study in Japan. Iwamoto H, Morizane S, Koie T, Shiroki R, Kawakita M, Gondo T, et al. Int J Clin Oncol. Dec;24(12):1588-1595 (2019).
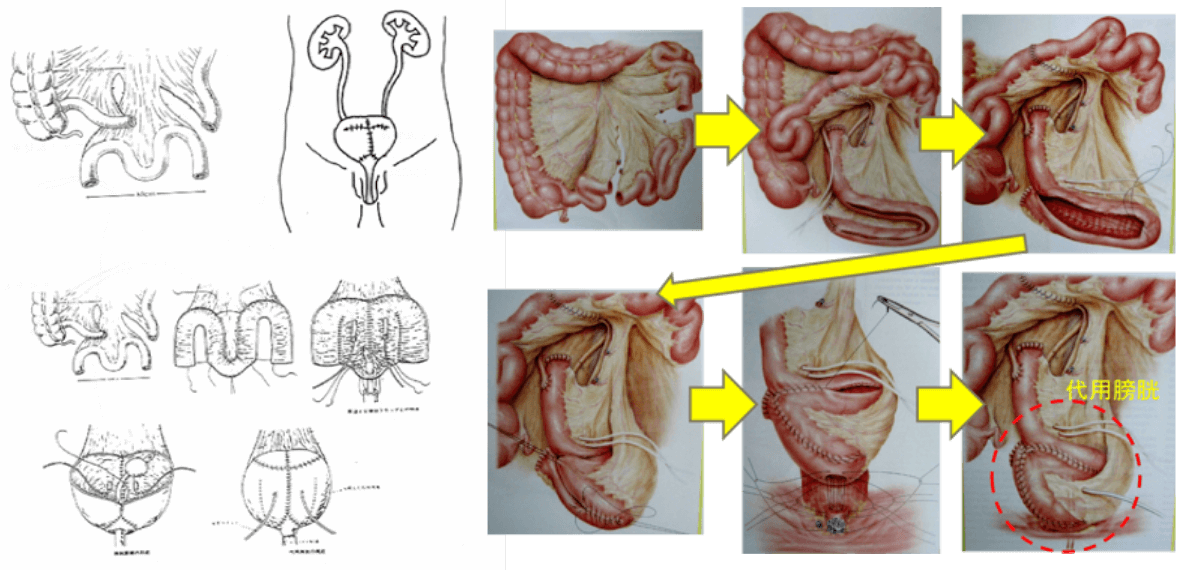
自然排尿型尿路変更術・回腸導管法
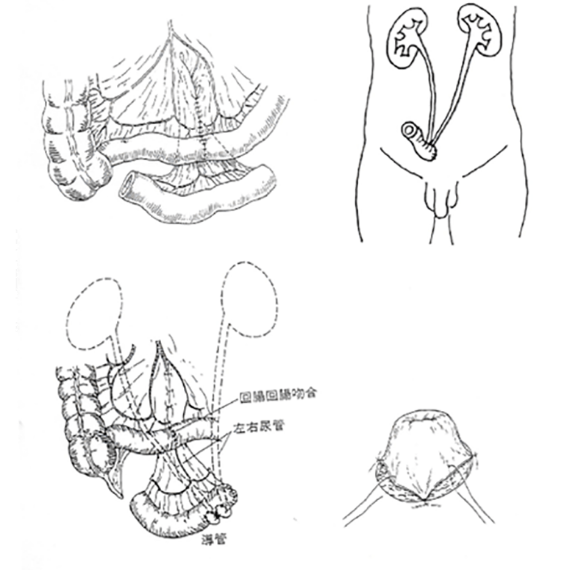
膀胱全摘除術で膀胱を摘出するときには、尿の出し方を変えることが必要になります(尿路変更術)。
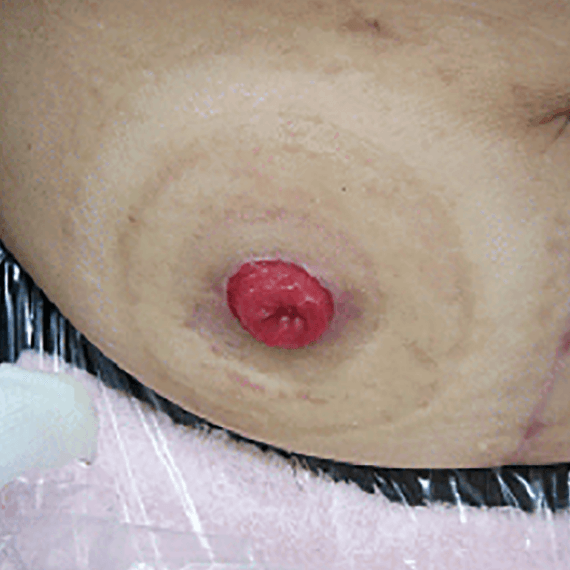
小腸や大腸を使って手術前と同じように自然に排尿する方法(自然排尿型代用膀胱)および、尿管を小腸へ付けてお腹に出して(ストーマ:写真)袋に尿を集める方法(回腸導管)が標準的な方法です。
当院ではどちらの方法も行うことが可能です。自然排尿型尿路変更術の方が、手術時間、入院期間が長くなります(入院期間は回腸導管で3週間程度、自然排尿型代用膀胱で4週間程度です)。回腸導管はお腹にストーマができるため、整容面が気になる方には向きませんが、慣れると問題なく生活することが可能です。自然排尿型代用膀胱は、お腹にストーマはありませんが、尿意がなくなることや、膀胱結石形成などの合併症が問題になることがあります。
どちらの尿路変更術が適しているかは、患者さんの年齢や性格、患者さんの全身状態や併存症の有無(腎不全や糖尿病など)、膀胱がんの存在部位(尿道にがんがある、多発する上皮内がんなどは自然排尿型代用膀胱の適応外となります)などで判断する必要があります。手術前によく相談させていただき、最適な方法を決めましょう。
進行がんなら種々の治療の
組み合わせを考慮
転移性、進行性膀胱がんの治療

残念ながら、膀胱全摘除術をうけた浸潤性膀胱がん患者さんのうち、50%は再発、転移をきたすことがわかっています。また、最初の診断時にすでにがんが転移を起こしている場合は、基本的に根治(完全にがんを治す)ことは不可能です。転移をおこしてしまった膀胱がんに対する治療はシスプラチンという抗がん剤を含んだ、多剤化学療法が標準治療になります。化学療法としては、GC療法(ゲムシタビンとシスプラチン)、MVAC療法(シスプラチン、メソトレキセート、ビンブラスチン、アドリアマイシン)などの抗がん剤を組み合わせて静脈から点滴注射をする、多剤併用化学療法が一般的です。有効率はGC療法、MVAC療法どちらも同等ですが、当院ではより副作用の少ないGC療法を第1選択治療としています。GC療法は4週間毎に行うことが基本ですが、3週間毎に行う方法も同様の有効率が期待でき推奨しています。
免疫チェックポイント阻害薬
(ペムブロリズマブ: キイトルーダ®)
進行あるいは転移をおこした膀胱がんに対し抗がん剤が効かない場合、免疫療法が次の治療として有効な可能性があります。ペムブロリズマブ(商品名:キイトルーダ®)という薬を保険診療で使用することが可能です。キイトルーダ®は、免疫チェックポイント阻害剤と呼ばれ、PD-1(ピーディーワン)と呼ばれる免疫関連たんぱく質を阻害し抗腫瘍効果を示すと考えられます。ウイルスや細菌などの異物に対する防御反応である免疫は、がん細胞に対してもはたらきかけます。最近、がん細胞が増殖するために、免疫の一員であるT細胞に攻撃のブレーキをかける信号を送ることがわかってきました。キイトルーダ®はT細胞のPD-1に結合することにより、がん細胞からT細胞に送られているブレーキを遮断します。その結果、T細胞が活性化され、抗がん作用が発揮されます。
キイトルーダ®は、1回200mgという薬の量をを3週間間隔で30分間かけて点滴から投与します。
当院では外来通院での治療も可能です(東京国際大堀病院 外来化学療法センター)。一般に抗がん剤より副作用は軽微と言われていますが、免疫に関連した副作用が出現することがあります(間質性肺疾患、大腸炎・下痢、皮膚障害、肝機能障害、肝炎、甲状腺機能障害、副腎機能障害)。
大きな手術が無理であったり希望しない場合などには経尿道的切除術、化学療法、放射線療法の組み合わせで膀胱を温存する方法を勧める施設もあります。
このように、膀胱がんは早く見つけて適切な治療を行えば、高率に治る病気です。ほかの腎、尿路のがんと同じく、その初発症状は血尿です。血尿が出たら躊躇せずに専門医のもとで検査を受け、早期のうちに治療することが肝要です。
専門医への無料相談窓口
膀胱がんに関する専門医への
無料ご相談窓口を開設しております